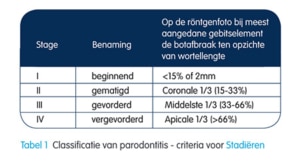
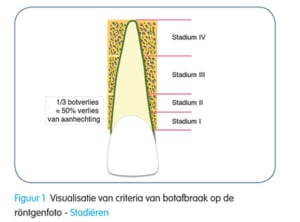
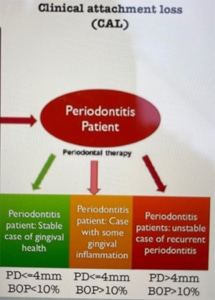
Peri-implantitis is een relatief nieuw probleem, omdat er nog niet zo lang implantaten zijn. Pas sinds de jaren 80 verschenen de eerste artikelen over peri-implantitis.
Peri-implantitis
De naam peri-implantitis beschrijft twee problemen rondom implantaten:
- Mucositis = gingivitis rondom implantaten
- Peri-implantitis = parodontitis rondom implantaten
Bij beide problemen is er ontsteking rondom het implantaat aanwezig. Het verschil is dat er bij mucositis nog geen botverlies is en bij peri-implantitis wel.
Er zijn veel overeenkomsten tussen parodontitis en peri-implantitis, maar ook belangrijke verschillen. Deze verschillen zijn belangrijk omdat deze meespelen in de manier waarop je peri-implantitis behandelt.
De eerste onderzoeken over peri-implantitis, focusten zich met name op het botdefect rondom de implantaten en hoe dit botdefect weer opgevuld kon worden. Hierbij ging men voorbij aan het belangrijkste aspect, namelijk de oorzaak van het botverlies: de ontsteking. Deze ontsteking wordt veroorzaakt door bacteriën op het implantaatoppervlak en leidt uiteindelijk tot botafbraak.
Als je verder inzoomt op de verschillen tussen parodontitis en peri-implantitis valt het op dat peri-implantitis veel vroeger voorkomt dan parodontitis. De progressie van peri-implantitis gaat ook veel sneller. Uit onderzoek blijkt dat het oppervlak van de laesie bij peri-implantitis veel groter is ten opzichte van parodontitis en ook de samenstelling van de ontsteking is afwijkend. Bij peri-implantitis is het een combinatie van chronische- en acute ontsteking, waar het bij parodontitis veel meer gaat om een chronische ontsteking. Hierdoor gaat het inkapselen van de ontsteking minder gemakkelijk bij peri-implantitis.
Verslagen van drie lezingen
Lees hieronder de verslagen van de lezingen van Prof. Andreos Stavrapoulos, Dr Lisa Heitz-Mayfield en Dr. Jan Derks tijdens de EuroPerio Series Single Session van de EFP.
1. Algemene concepten voor behandeling van peri-implantitis
Lezing van: Prof. Andreos Stavrapoulos, Malmö University, Zweden
Helaas komen er met regelmaat biologische complicaties voor rondom implantaten. Uit een onderzoek uit 2015 blijkt dat er bij 22% van de patiënten enige problemen rondom implantaten aanwezig waren.
In 1992 werd een dierstudie uitgevoerd, waarbij het ontstekingsproces rondom implantaten werd vergeleken met het ontstekingsproces rondom molaren. De ontsteking werd opgewekt door het aanbrengen van een ligatuur en het uitblijven van enige reiniging. Na zes weken werden de ligaturen verwijderd en na 10 weken werden de resultaten vergeleken. In beide gevallen was er sprake van ontsteking en botverlies. Het was opvallend dat er veel meer aanhechtingsverlies aanwezig was rondom de implantaten dan rondom de natuurlijke elementen.
Vroeg ingrijpen bij peri-implantitis
Vroeg ingrijpen bij tekenen van peri-implantitis is daarom enorm belangrijk! Te lang wachten geeft een grotere kans dat het probleem niet meer te behandelen valt en het implantaat verloren gaat.
Het ontstaan van peri-implantitis begint bij de zachte weefsels: het tandvlees. Een goede behandeling van de ziekte zal zich dan ook moeten focussen op de biofilm die de problemen met de gingiva veroorzaakt.
De eerste afweging die gemaakt moet worden, voordat de behandeling ingezet wordt, is of het nog zinvol is om het implantaat te behandelen. Een van de factoren die hierbij het zwaarst weegt is de hoeveelheid botverlies die al opgetreden is. Indien er te veel botverlies opgetreden is, dan is het niet meer mogelijk om te behandelen. Ook de strategische positie van het implantaat speelt mee voor de gemaakte afweging. Indien een implantaat niet op een strategische positie staat, is het niet zinvol om de peri-implantitis te behandelen. Dan is explantatie een betere optie.
Dr. Heitz-Mayfield stelde een stappenplan op voor benadering van peri-implantitis op een gestructureerde manier. De volgende stappen zijn beschreven:
- Het verlagen van de risicofactoren
- De niet-chirurgische verstoring van de biofilm (non chirurgical debridement)
- Evaluatie van bovenstaande benadering (early reassessment)
- De chirurgische toegang
- Decontaminatie van het implantaat
- Regeneratieve of resective approach
- Post-operatieve therapie tegen herinfectie: nazorg
Het verlagen van de risicofactoren van peri-implantitis
Er zijn verschillende soorten risicofactoren:
- Patiëntgerelateerde risicofactoren
Roken is één van de belangrijkste risicofactoren gerelateerd aan peri-implantitis. Uit een systematic review kon geconcludeerd worden dat bij elf van de dertien geïncludeerde onderzoeken roken een hoger risico op peri-implantitis gaf.
Ook de aanwezigheid van parodontitis vergroot het risico op peri-implantitis. Hierbij is het risico ongeveer twee keer zo groot. Ook andere systemische ziektes zoals diabetes kunnen de kans op peri-implantitis vergroten.
- Andere patiëntgerelateerde factoren zijn de motivatie en het niveau van de mondhygiëne.
Factoren gerelateerd aan de supra-structuur. De supra-structuur moet goed reinigbaar zijn. Er moet geen overhang zijn en er moet voldoende ruimte zijn om onder de supra structuur te reinigen met bijvoorbeeld een rager
De niet-chirurgische verstoring van de biofilm (non-chirurgical debridement)
Hiervoor kunnen verschillende apparaten gebruikt worden: zoals de ultrasoon of de airflow.
Het lijkt erop dat er betere resultaten behaald worden met behulp van de airflow dan met de ultrasoon. Geen van beide is in staat om het implantaatoppervlak volledig te reinigen. Een combinatie van beide middelen is vaak noodzakelijk. Wanneer er tandsteen aanwezig is, dan zal dit eerst met ultrasoon verwijderd moeten worden. Daarna wordt de airflow gebruikt met de juiste tips die goed onder de mucosa kunnen komen. Er kan daarbij nog aanvullende systemische of lokale antibioticatherapie toegepast worden.
Uit de systematic review van dr. Ramanauskaite werd gevonden dat aanvullende therapie zoals de airflow of laser mogelijk een gunstig effect heeft op bloeding na sonderen. Ook systemische antibiotica lijkt een positief effect te hebben op zowel de pocketdiepte als bloeding na sonderen. Hier moet wel de kanttekening bij gemaakt worden dat er meerdere onderzoeken zijn die tegenstrijdige resultaten geven over het effect van systemische antibioticatherapie. Binnen deze systematic review was het totale slagingspercentage maar 14% tot 47%. Dat wil zeggen: afwezigheid van bloeding na sonderen en botverlies. De effectiviteit van deze behandeling is (met of zonder toevoeging van systemische antibiotica) erg laag.
Ondanks het lage slagingspercentage is de niet-chirurgische behandeling belangrijk om de weefsels rondom de implantaten gezonder te maken. De genezing na chirurgisch ingrijpen verbetert hierdoor.
Hoe vroeger peri-implantitis wordt gediagnosticeerd, hoe beter de uitkomst is met niet-chirurgisch ingrijpen. Helaas wordt de patiënt vaak pas in een later stadium verwezen.
Na de niet-chirurgische behandeling hangt het van verschillende factoren af hoe verder te gaan met de chirurgische behandeling. Hierbij moet rekening gehouden worden met de grootte en morfologie van het defect, de oppervlakte van het implantaat en de conditie van de zachte weefsels rond het implantaat.
2. Toegangsflap en onderhoud
Lezing van: Dr. Lisa Heitz-Mayfield van de Universities of Western Australia and Sydney, Australia
Een toegangsflap moet, zoals de naam al doet vermoeden, toegang bieden tot het implantaatoppervlak, zodat deze met direct zicht gereinigd kan worden (surface decontamination). Hierbij wordt een muco-periostale flap afgeschoven. Granulatieweefsel, biofilm en eventuele afzettingen op het implantaatoppervlak – zoals tandsteen – worden verwijderd. Vervolgens wordt de flap terug gehecht. Als er ook aanpassingen aan het bot gedaan worden, wordt dit een ‘resective approach’ genoemd.
Uit eigen onderzoek naar de chirurgische behandeling van peri-implantitis blijkt dan één jaar post-operatief 100% van de implantaten nog in de mond aanwezig is met een pocketdiepte van vijf mm of minder. Bij 47% van de implantaten was geen sprake van bloeding meer na sonderen en bij 92% was het marginale botniveau stabiel of was er zelfs sprake van toename van bothoogte. De patiënten werden vijf jaar vervolgd en minimaal twee keer per jaar gezien voor nazorg. Na vijf jaar was 17% van de implantaten verloren gegaan. Bij 63% was er sprake van succes: dit wil zeggen het volledig afwezig zijn van ontstekingskenmerken.
Het peri-operatieve protocol tijdens flap-operaties
Tijdens flap-operaties voor de behandeling van peri-implantitis dient men zowel lokaal als systemisch antimicrobiële middelen toe. Er is weinig bewijs voor de werkzaamheid van systemisch antibiotica. Er zijn maar twee randomized clinical trials (RCT) beschikbaar. Ook de nadelige effecten moeten meegewogen worden. Er werden weinig verschillen gevonden tussen wel of geen antibiotica in de RCT uitgevoerd door Hallström. Zij vonden een tijdelijke verlaging van de bacterial load, die snel weer terugkeerde naar normaal. Dit ondersteunt niet het gebruik van antibiotica. Uit een grotere RCT vond Caracuac ook geen significant verschil tussen gebruik van amoxicilline en de controle groep. Wanneer de groep die antibiotica toegediend kreeg opgedeeld werd in implantaten met een gemodificeerd of een niet-gemodificeerd oppervlak was er wel verschil zichtbaar. Binnen de groep met een gemodificeerd implantaat oppervlak was er na één jaar een significant verschil waarneembaar in de behandeluitkomst wanneer er systemische antibiotica werd toegediend. Na drie jaar was dit verschil niet meer aantoonbaar.
Samenvattend is er, ondanks dat er veel systemische antibiotica wordt voorgeschreven tijdens chirurgische behandeling van peri-implantitis, weinig bewijs uit de literatuur voor een betere behandeluitkomst.
Nazorg
Het belang van regelmatige nazorg na chirurgische behandeling van peri-implantititis moet niet onderschat worden. Er zijn helaas geen studies die de verschillende protocollen in de nazorg vergelijken.
Onderdeel van de nazorg moet zijn:
- Het updaten van de medische anamnese met extra aandacht voor roken en andere risico factoren
- Onderzoek naar de supra-structuur en reinigbaarheid
- Onderzoek naar de peri-implantaire weefsels en gezondheid hiervan
- Verwijderen van supra- en submucosale biofilm en tandsteen rondom het behandelde implantaat en alle overige elementen of implantaten
- Geïndividualiseerde adviezen over de mondhygiëne
- Het opnieuw plannen van de volgende nazorg afspraak
De effectiviteit van regelmatige nazorg na chirurgische behandeling van peri-implantitis
In een retrospectieve studie met follow-up van twee tot elf jaar werd iedere vier maanden nazorg uitgevoerd. Bij 60% van de implantaten vond men nog steeds bloeding na sonderen. Het botniveau was stabiel. Een belangrijke uitkomst van deze studie was dat een pocketdiepte minder dan 5 mm en afwezigheid van bloeding na sonderen sterke voorspellers zijn voor botbehoud.
Ook voor het voorkomen van peri-implantitis is regelmatige nazorg (minimaal twee keer per jaar) belangrijk. Binnen patiënt groepen is er onderscheid te maken in mate van compliance. Het blijkt dat roken geassocieerd is met een mindere mate van compliance voor de nazorg. Ook het net afronden van de behandeling zorgt tijdelijk voor minder compliance. Om voldoende compliance bij een patiënt te verkrijgen en behouden is het belangrijk om adequate informatie te verstrekken over de noodzaak hiervan.
De risicofactoren die meespelen bij het ontstaan van peri-implantitis zijn vergelijkbaar met het opnieuw optreden van peri-implantitis.
Er kan geconcludeerd worden dat bij de meeste patiënten een chirurgische behandeling van peri-implantitis gevold door regelmatige nazorg zorgt voor een succesvolle behandeluitkomst. Hierbij is een goede mondhygiëne noodzakelijk met weinig plak en bloeding na sonderen.
3. De reconstructieve benadering
Lezing van: Dr. Jan Derks, University of Gothenburg, Sweden
Het doel van de therapie voor de behandeling van peri-implantitis is het verlagen van de risicofactoren en hiermee de progressie van de ziekte te verminderen of zelfs te stoppen.
Een bekende risicofactor is de mate van infectie, die we uitdrukken in bloeding na sonderen. Vooral wanneer er meerdere locaties zijn met bloeding na sonderen rondom een implantaat, hebben we een hoger risico. Het na te streven doel, is de afwezigheid van bloeding na sonderen.
Het tweede doel is het verminderen van de pocketdiepte. Het risico dat er opnieuw peri-implantitis optreedt, is vele malen hoger wanneer er na behandeling pockets van meer dan 6 mm overblijven.
Is het voordelig om gebruik te maken van botsubstituten en membranen om tot bovenstaande doelstellingen te komen?
Doordat de behandeling van peri-implantitis nog niet zo lang plaats vindt, is er een beperkte hoeveelheid literatuur beschikbaar om antwoord te geven op deze vraag. Er zijn maar vijf studies met 200 patiënten bruikbaar. De uitkomsten van deze onderzoeken komen overeen: de ontstekingsparameters rondom de implantaten zijn significant verlaagd. Echter als deze reconstructieve benadering vergeleken wordt met de chirurgische dan wordt er geen verschil gevonden.
Esthetiek kan een reden zijn om wel te kiezen voor de reconstructieve benadering. De mate van recessie die in sommige gevallen optreedt na chirurgische behandeling is met name een probleem in de esthetische zone. In de literatuur is helaas ook geen significant verschil te vinden in de esthetische uitkomst tussen beide methodes.
De conclusie is dat we te weinig bewijs hebben om de vraag te kunnen beantwoorden. Men spreekt van een opinion-based en geen evidence-based aanpak. Hierbij kan de kennis uit de parodontologie gebruikt worden. We weten uit de parodontologie dat, wanneer het botniveau bij de buurelementen minimaal of niet verlaagd is, na behandeling minimaal of geen recessie zal optreden. In dit geval zullen geen of minimale esthetische problemen te verwachten zijn. Een chirurgische benadering zal voldoende zijn.
Bij de afwezigheid van een buurelementen of bij een uitgebreid botdefect kan het toevoegen van de botsubstituten en membranen wel minder recessie geven en daarmee een verbetering van de esthetische uitkomst.
Op dit moment wordt gewerkt aan een grote klinische studie waarbij een vergelijking wordt uitgevoerd tussen alleen een chirurgische benadering met behulp van een flap en een aanvullende xenograft procedure.
4. Implantaat oppervlak decontaminatie
Lezing van: Dr. Frank Schwarz, Goethe University, Frankfurt, Duitsland
Hier wordt de effectiviteit van de verschillende decontaminatie protocollen vergeleken.
De methodes zijn op de delen in subgroepen:
- Open debridement
- Resective
- Reconstructive
- Gecombineerd: resective en reconstructive
- Implantoplasty
De grote uitdaging bij de decontaminatie is dat er veel verschillende implantaatoppervlakken zijn. De toegang tot het te reinigen oppervlak wordt vergemakkelijkt door de chirurgische benadering. De biofilm die vast zit aan het implantaat oppervlak wordt eerst mechanisch verminderd en vervolgens chemisch zo veel mogelijk geïnactiveerd.
De ‘open debridement’ is een gecombineerde behandeling van mechanische debridement en lokale antibacteriële middelen. De lokale anti-septische middelen worden vaak met behulp van gedrenkte watjes rondom het implantaat aangebracht. Er zijn drie verschillende RCT’s beschikbaar die de effectiviteit van chloorhexidine onderzoeken. Er is geen bewijs te vinden dat de combinatie van mechanische debridement gecombineerd met chemische van toegevoegde waarde is.
Laserapplicatie zou kunnen ondersteunen in de debridement. Er zijn maar weinig golflengtes waarin een laser in staat is om biofilm en/of tandsteen te verwijderen. Ook voor laserapplicatie is in de beschikbare literatuur geen significant effect te vinden.
Tegenwoordig worden ook veel titaniumborstels gebruikt. In een RCT waarbij deze vergeleken werden met plastic curettes werd een significant verschil gevonden in het voordeel van de titaniumborstels. Het totale succes van de behandeling was echter laag.
Implantoplasty is het glad maken van het blootliggende implantaat oppervlak. Ten opzichte van de mechanische debridement wordt echter niet tot nauwelijks verbeterde uitkomsten gevonden in de literatuur.
Samenvattend:
Decontaminatie van het implantaatoppervlak is cruciaal en noodzakelijk bij iedere chirurgische procedure. Het juiste protocol is lastig te vinden door gebrek aan literatuur. Bij het kiezen van een protocol moet naast de effectiviteit ook de kosten/baten- en risicoanalyse meegenomen worden en het gemak van de klinische toepassing.
Verslag van de lezingen van:
Prof. Andreas Stavropoulos, Malmö University, Zweden
Dr. Lisa Heitz-Mayfield van de Universities van Western Australia, en Sydney, Australia
Dr. Jan Derks, from the University of Gothenburg, Zweden
Dr. Frank Schwarz, Goethe University, Frankfurt, Duitsland
Door Paulien Buijs, tandarts, tijdens de EuroPerio Series Single Session van de EFP.